Die Gebärmutter, auch Uterus genannt, ist ein hohles, muskuläres Organ im weiblichen Körper, das eine wichtige Rolle während der Schwangerschaft und Geburt spielt.
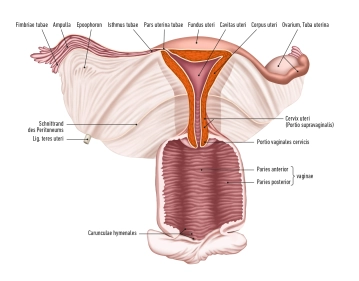
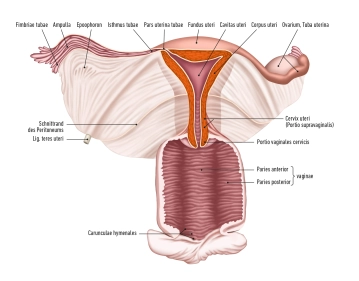
Die Gebärmutter besteht aus:
- dem Körper (Corpus uteri),
- der Isthmus uteri
- dem Gebärmutterhals (Cervix uteri)
Die durchschnittliche Länge des Uterus etwa 7,5 cm, die Breite 4 cm und die Dicke 2,5 cm.
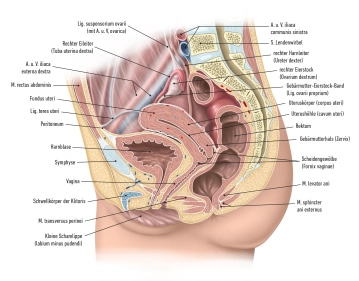
Der Fundus: uteri stellt den oberen Abschnitt des Uterus dar, der oberhalb der Eintrittspunkte der Eileiter liegt. Seine seitlichen Wände sind mit dem breiten Mutterband (Ligamentum latum uteri) verbunden. An den seitlichen Rändern des Uterus, wo die Eileiter in den Uterus münden, entsteht der Tubenwinkel. Vom Tubenwinkel aus erstreckt sich das Ligamentum ovarii proprium zum Eierstock, während das Ligamentum teres uteri zum Leistenkanal zieht.
Cervix uteri: Der Gebärmutterhals erstreckt sich mit seinem kegelförmigen unteren Drittel in die Vagina. Er gliedert sich in die Portio supravaginalis cervicis (Endocervix) und die Portio vaginalis cervicis (Ectocervix oder einfach Portio). Im oberen Bereich der Vagina bildet die Cervix uteri zwischen der Portio und der Vaginalwand das vordere und hintere Scheidengewölbe (Fornix vaginae).
Portio vaginalis: Am Ende der Portio vaginalis befindet sich der äußere Muttermund, auch als Ostium uteri (Orificium externum uteri) bekannt.
Die Portio vaginalis hat normalerweise eine rötliche Farbe und ist mit mehrschichtigem, nicht verhorntem Plattenepithel bedeckt, ähnlich wie die Vagina. Am Übergang zum Ostium uteri wechselt dieses Epithel zum einschichtigen, hochprismatischen Epithel des Zervikalkanals (Canalis cervicis). Zwischen Pubertät und Menopause kann das zylindrische Epithel des Zervikalkanals nach außen auf die Portio wandern (Ektropionierung), was zu einer intensiveren Rötung führt. Mit einer Kolposkopie lassen sich in diesem Bereich Krebsvorstufen und Krebs erkennen.