Perioperatives Management - Duodenohemipankreatektomie mit Blumgart-Anastomose und bilio-pankreatischer Separation (Merheim-Methode) - Allgemein- und Viszeralchirurgie
Sie haben keine Lizenz erworben - paywall ist aktiv: zur Produktauswahl
Indikationen
Die pyloruserhaltende Pankreaskopfresektion nach Traverso-Longmire gilt als der heutige Standard bei malignen Tumoren des Pankreaskopfes.
Trotz der insgesamt schlechten Prognose dieser Tumoren stellt die Operation das einzige potenziell kurative Verfahren dar.
Prinzipiell besteht bei Malignomen oder hinreichendem Malignomverdacht die Indikation zur Pankreaskopfresektion immer dann, wenn prä- und intraoperativ zumindest die Aussicht besteht, den Tumor in toto zu resezieren, und wenn zugleich der Patient in einem für diesen Eingriff ausreichenden Allgemeinzustand ist.
Der häufigste maligne Tumor des Pankreas ist das duktale Adenokarzinom (85 %), in 65 % ist hierbei der Pankreaskopf betroffen.
Weitere Indikationen:
- distales Gallengangkarzinom/Papillenkarzinom
- Duodenalkarzinom
- große Adenome der Papille oder papillennahe im Duodenum
- benigne/zystische Tumoren des Pankreaskopfes
- muzinös-zystische Neoplasie (> 3 cm)
- solid-pseudopapilläre Neoplasie
- intraduktal papillär-muzinöse Neoplasie (außer Nebengang-IPMN < 2 cm)
- chronische Pankreatitis mit Komplikationen, insbesondere mit distaler Gallengangstenose
- sogenannte „Dilemma“-Fälle (wenn Bildgebung und Klinik nicht sicher zwischen entzündlichem und malignem Pankreaskopftumor differenzieren können)
- hereditäre Gastrinome bei MEN-1-Erkrankung (multiple duodenale Gastrinome)
- Metastasen im Pankreaskopf
Der wesentliche Unterschied zur klassischen Kausch-Whipple-Operation besteht im Erhalt des Magens mit seiner neurovaskulären Versorgung. In Bezug auf Mortalität, Morbidität und onkologischer Radikalität besteht kein Unterschied zwischen den beiden Verfahren. Limitierend für eine R0-Resektion ist nicht der Schnittrand des Magens, sondern der des dorsalen, retroperitonealen Pankreas.
Vorteil der pyloruserhaltenden Methode ist eine geringere Operationszeit und ein geringerer Blutverlust. Darüber hinaus weisen Patienten mit Erhalt der physiologischen Magenentleerung eine bessere Funktion bezüglich Resorption, Nahrungsverwertung und postoperativer Gewichtszunahme auf.
Im Falle einer Infiltration großer Venen (Vena mesenterica superior, Vena lienalis oder Vena portae) sollte die Resektion angestrebt werden, wenn nötig mit Gefäßrekonstruktion, da die präoperative Diagnostik meist nicht zwischen entzündlicher Adhäsion und Tumorinfiltration differenzieren kann. Die Patienten scheinen von einer Gefäßresektion zu profitieren, wenn eine R0-Resektion gelingt.
Die Resektion von Viszeralarterien ist eine Einzelfallentscheidung zum Erreichen einer R0-Resektion bei derzeit unzureichender Studienlage.
Die Indikation zur Resektion wird vom Chirurgen zeitnah nach der Diagnose gestellt, insbesondere wenn es sich um einen potenziell resektablen Befund bei ikterischen Patienten handelt. Nur bei Patienten mit manifesten Sekundärkomplikationen des Ikterus (entgleiste plasmatische Gerinnung, Lebersynthesestörung, reduzierte zelluläre Abwehr, eitrige Cholangitis) sollte eine präoperative endoskopische Gallengangsdrainage erwogen werden, um Zeit zu gewinnen und eine bessere Ausgangssituation für die Operation zu schaffen. In allen anderen Fällen wird eine präoperative Gallenwegsdrainage, ob TPCD (transpapillär) oder PTCD (perkutan-transhepatisch) aufgrund der erhöhten postoperativen Morbidität vermieden.
Bei der Indikationsstellung ist die Komorbidität ein weiterer wesentlicher Faktor. Patienten mit schweren kardiovaskulären Begleiterkrankungen tragen ein deutlich erhöhtes Operationsrisiko. Ein hohes Alter per se stellt heute keine Kontraindikation mehr für die Pankreaskopfresektion dar.
Bei lokal fortgeschrittenen Tumoren mit fraglicher Resektabilität kann der Versuch einer neoadjuvanten Radio-Chemotherapie erfolgen (möglichst in Studien), um noch eine Resektion mit kurativem Ansatz zu ermöglichen.
Die Lymphadenektomie umfasst die regionären Lymphknoten am Duodenum und Pankreaskopf. Eine Erweiterung hierüber führt zu keiner Verbesserung des Überlebens. Deshalb ist eine extendierte Lymphknotendissektion wegen einer erhöhten Komplikationsrate umstritten. Durch die Gefäßskelettierung entlang der Aorta und A. mesenterica superior mit Entfernung des Nervengewebes können anhaltende Magenentleerungstörungen und schwere Durchfällen mit Mangelernährung resultieren.
In dem demonstrierten Fall handelt es sich um die onkologische Resektion eines Papillenkarzinoms.
Kontraindikationen
- Pankreaskopfmalignome mit proximaler Infiltration der A. mesenterica superior oder des Truncus coeliacus
- lokal nicht mehr resektabler Tumor bei Mesenterialwurzelinfiltration
- bei nicht resezierbaren Fernmetastasen
- Pfortaderthrombose oder andere Erkrankungen mit ausgeprägten venösen Umgehungskreisläufen (Leberzirrhose).
- Patienten mit schweren kardiovaskulären Begleiterkrankungen, für die allein schon die Narkose ein Risiko darstellt (z.B. Konstellation NYHA III mit hochgradigen Carotisstenosen)
Präoperative Diagnostik
Anamnese/klinischer Befund:
- kein charakteristisches Leitsymptom, unspezifisch mit Appetitlosigkeit, Völlegefühl, Verdauungsstörungen, Gewichtsverlust.
- schmerzloser Ikterus bei Tumoren des Pankreaskopfes
- Oberbauch- und Rückenbeschwerden bei Lokalisation im Korpus-/Kaudabereich
- Neu aufgetretener Diabetes mellitus
- Cholestase, Cholangitis, obstruktive Pankreatitis, Courvoisier–Zeichen (tastbare vergrößerte prall elastische Gallenblase), palpabler Tumor, Voroperationen
Labordiagnostik:
- BB, CRP, BZ, oGGT (oraler Glukosetoleranztest), Lipase/Amylase im Serum
- Tumormarker CA 19-9 (unabhängiger Prädiktor für ein schlechteres Gesamtüberleben)
- CEA (insbesondere aus endosonografisch gewonnenem Zystenpunktat)
- Genetik: PRSS1, SPINK1, PSTI, CFTR (bei jungen Patienten zum Ausschluss einer hereditären Genese – strenge Indikation, da kostenintensiv!)
Bildgebende Diagnostik
Die Diagnose eines Pankreaskopftumors basiert auf dem Nachweis morphologischer Veränderungen mittels bildgebender Verfahren. Labor, Endoskopie und Biopsie spielen eine nachgeordnete Rolle. Am häufigsten wird die CT, zunehmend auch die MRT mit MRCP eingesetzt. Die präoperative Differenzierung kann schwierig sein und kann nicht selten erst intraoperativ oder sogar erst durch die definitive Histologie des Präparats gestellt werden.
- Transkutane Sonografie: Basisdiagnostik mit guter und nicht invasiver Darstellung des Pankreasparenchyms, auch eine Erweiterung des Pankreasgangs lässt sich detektieren. Zusätzliche Beurteilung des Pfortadersystems durch Farbdopplersonografie. Ultraschallkontrastmittel können zur Differentialdiagnose entzündlich – tumorös, zystischer Tumor - Pseudozyste beitragen. Darüber hinaus Nachweis von Cholestase, Cholezystolithiasis, Lebermetastasen, Aszites.
- CT oder MRT: Erhärtung des Tumorverdachts, Beurteilung der lokalen Resektabilität (Gefäßinfiltration), Fernmetastasierung (Leber), Gefäßversorgung der Leber/Oberbauch (z.B. Anomalien wie atypische rechte Leberarterie), Verkalkungen im Pankreas, Pankreatikolithiasis, Aszites.
Eine Darstellung des Gallen- oder Pankreasgangsystems ist nur bei unklaren Fällen erforderlich. Hierfür sind die ERCP und MRCP geeignet. Dabei gilt das „Double-duct-Zeichen“ (gleichzeitige Stenose/Abbruch des D. pancreaticus und D. choledochus) als pathognomonisch für ein Karzinom.
- MRCP (MR-Cholangiopankreatikografie) : Nicht invasive Darstellung des Gallen- und Pankreasgangsystems. Gegenüber der ERCP sensitiver bei der Detektion von soliden Wandveränderungen (sog. „mural nodules“)
- ERCP: Wegen der möglichen Komplikationen (Pankreatitis, Blutung, Perforation) möglichst nur bei therapeutischer Intervention, sonst MRCP oder EUS.
- Interventionelle Entlastung des Gallengangsystems nur bei Irresektabilität bzw. Verzögerung der OP sonst unmittelbar chirurgischer Eingriff
- Endoskopischer Ultraschall (EUS): Raumforderung im Pankreaskopf, Bestimmung der lokalen Tumorausdehnung und Beurteilung der lokalen LK (LK > 1 cm sind malignitätsverdächtig), ggf. mit Punktion (Feinnadelaspiration von Zystenflüssigkeit) und Biopsie.
- Ausschluss Lungenmetastasen durch Thorax-CT.
Gastroduodenoskopie:
- bei Papillenkarzinom histologische Sicherung möglich
- Ausschluss bzw. Ausdehnung Duodenalpolypen bei Magenerhalt
- transpapilläre Sekretion von zähem Schleim hochgradig verdächtig auf IPMN
Eine histologische Sicherung des Tumors ist bei hinreichendem Tumorverdacht präoperativ nicht erforderlich, allerdings vor Einleitung einer neoadjuvanten Radiochemotherapie oder palliativen Chemotherapie im metastasierten Stadium.
Spezielle Vorbereitung
- Blutgruppen-Bestimmung
- Bereitstellung von 4 gekreuzten Erythrozytenkonzentraten
- ikterische Patienten: parenterale Vitamin K-Gabe für 2-3 Tage präoperativ unabhängig von den Gerinnungswerten.
- nur bei Patienten mit manifesten Sekundärkomplikationen des Ikterus (entgleiste plasmatische Gerinnung, Lebersynthesestörung, reduzierte zelluläre Abwehr) präoperative endoskopische Gallengangsdrainage
- Magenausgangsstenose: präoperative Magensonde
Aufklärung
Folgenschwerer Eingriff, deshalb auf Aufklärungsfrist besonders achten (> 24h; besser schon bei Initialgespräch aufklären).
Immer mit OP-Zeichnung zur Verdeutlichung der postoperativen Anatomie!Folgezustände des Eingriffs:
Allgemein
- Wundheilungsstörung
- Thromboembolie
- Pneumonie
- Lymphfistel
- Verletzung benachbarter Strukturen (Darm, Gefäße, Nerven, andere Organe)
- Erweiterung der OP nach Ermessen des Operateurs
- Folgeeingriffe
- langfristige intensivmed. Behandlung bei Komplikationen
- Blutung/Nachblutung: Fremdblut-Transfusionen in ca. 50% notwendig
Speziell
- Pankreasfistel
- Magenentleerungsstörung
- Galleleckage/Biliom
- Anastomoseninsuffizienz/-stenose
- Nekrose des Pankreasrestes
- Endo- und exokrine Pankreasinsuffizienz, ggf. damit verbundene Nahrungsumstellung
- Insulinpflichtiger Diabetes mellitus (lebenslang)
- Peptische Ulcera jejuni
- Cholangitisepisoden bei biliodigestiver Anastomose
Anästhesie
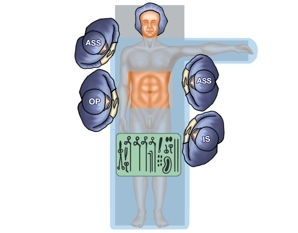
Lagerung
OP-Setup
Spezielle Instrumentarien und Haltesysteme
Postoperative Behandlung
Einzelfreischaltung
Freischaltung auf diesen Lehrbeitrag
für 3 Tage
4,99 € inkl. MwSt.

webop-Account Single
Freischaltung aller Lehrbeiträge
Preis pro Monat
für das Modul: Allgemein- und Viszeralchirurgie