Der Magen ist – formal gesehen – eine Aussackung des Verdauungstraktes, die zwischen der Speiseröhre und dem Darm liegt und die Aufgabe hat, die Nahrung zu speichern und zu durchmischen. Dieses muskulöse Hohlorgan bildet sauren Magensaft (Schleim und HCl) und Enzyme, die einige Bestandteile der Nahrung vorverdauen, um dann den Speisebrei portionsweise in den Dünndarm weiterzuleiten.
Der Magen liegt meistens im linken und mittleren Oberbauch direkt unter dem Zwerchfell. Die Lage, Größe und Form des Magens ist von Mensch zu Mensch und je nach Alter, Füllungszustand und Körperlage sehr unterschiedlich. Der Magen ist bei mäßiger Füllung im Mittel 25-30 cm lang und hat ein Speichervermögen von 1,5 und im Extremfall sogar bis zu 2,5 Litern.
Der Magen ist durch Bänder, die unter anderem zur Leber und Milz ziehen, in der Bauchhöhle befestigt und stabilisiert. Er bildet mit seiner konvexen Seite die große Magenkrümmung (große Magenkurvatur/ Curvatura major) und mit der konkaven Seite die kleine Magenkrümmung (kleine Magenkurvatur/ Curvatura minor). Seine Vorderwand wird als Paries anterior, seine Hinterwand als Paries posterior bezeichnet.
Der Magen liegt intraperitoneal und zeigt dadurch einen Überzug aus Serosa, lediglich die dorsale Kardia ist frei von Serosa. Die embryonalen Mesogastrien gelangen durch die Magendrehung aus ihrer ehemals sagittalen Position in eine frontale: Das Omentum minus zieht von der kleinen Kurvatur zur Leberpforte, das Omentum majus breitet sich von der großen Kurvatur zum Querkolon, der Milz und dem Zwerchfell aus.
Man kann den Magen in verschiedene Abschnitte einteilen:
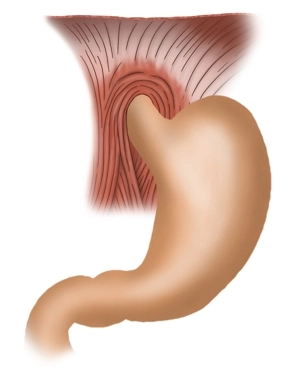
Mageneingang / Kardia / Ostium cardiacum
Der obere Magenmund ist ein Bereich von 1-2 cm wo die Speiseröhre in den Magen mündet. Hier befindet sich der scharfe Übergang von der Speiseröhrenschleimhaut zur Magenschleimhaut, die sich mit dem Endoskop meistens gut erkennen lässt.
Magengrund / Fundus gastricus
Oberhalb des Mageneingangs wölbt sich der Fundus nach oben, auch „Magenkuppel“ oder Fornix gastricus genannt. Der Fundus ist in der Regel mit Luft gefüllt, die beim Essen unwillkürlich verschluckt wird. Beim aufrecht stehenden Mensch bildet der Fundus den höchsten Punkt des Magens, sodass im Röntgenbild die gesammelte Luft als „Magenblase“ erkennbar wird. Gegenüber dem Mageneingang ist der Fundus durch eine scharfe Falte (Incisura cardialis) abgegrenzt.
Magenkörper / Corpus gastricum
Der Hauptteil des Magens wird vom Magenkörper gebildet. Hier liegen tiefe Schleimhautlängsfalten (Plicae gastricae), die vom Mageneingang bis zum Pylorus ziehen und die auch als „Magenstraße“ bezeichnet werden.
Pförtner / Pars pylorica
Dieser Abschnitt beginnt mit dem erweiterten Antrum pyloricum, gefolgt vom Pförtnerkanal (Canalis pyloricus) und endet mit dem eigentlichen Magenpförtner (Pylorus). Hier liegt der Magenschließmuskel (M. sphincter pylori), der von einer starken ringförmigen Muskelschicht gebildet wird und den unteren Magenmund (Ostium pyloricum) verschließt. Der Pylorus verschließt den Magenausgang und lässt periodisch etwas Nahrungsbrei (Chymus) in das nachfolgende Duodenum passieren.