O útero, também conhecido como ventre, é um órgão oco e muscular no corpo feminino que desempenha um papel importante durante a gravidez e o parto.
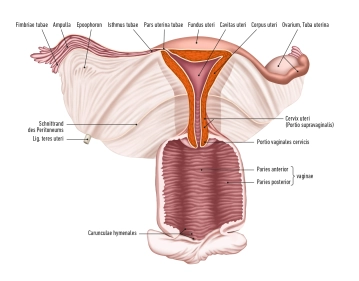
O útero consiste em:
- o corpo (Corpus uteri),
- o istmo uterino
- o colo do útero (Cervix uteri)
O comprimento médio do útero é de cerca de 7,5 cm, a largura 4 cm e a espessura 2,5 cm.
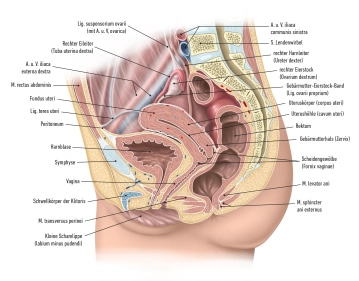
O fundo uterino representa a seção superior do útero, localizada acima dos pontos de entrada das trompas de Falópio. Suas paredes laterais estão conectadas ao ligamento largo (Ligamentum latum uteri). Nas bordas laterais do útero, onde as trompas de Falópio entram no útero, forma-se o ângulo tubário. Do ângulo tubário, o ligamento ovariano próprio se estende até o ovário, enquanto o ligamento redondo do útero se estende até o canal inguinal.
Cervix uteri: O colo do útero se estende com seu terço inferior cônico para dentro da vagina. Ele é dividido na porção supravaginal do colo do útero (Endocervix) e na porção vaginal do colo do útero (Ectocervix ou simplesmente Portio). Na área superior da vagina, a cervix uteri forma o fórnice vaginal anterior e posterior (Fornix vaginae) entre a portio e a parede vaginal.
Portio vaginalis: No final da portio vaginalis está o óstio externo, também conhecido como ostium uteri (Orificium externum uteri).
A portio vaginalis normalmente tem uma cor avermelhada e é coberta por epitélio escamoso estratificado não queratinizado, semelhante à vagina. Na transição para o ostium uteri, esse epitélio muda para o epitélio colunar de camada única do canal cervical (Canalis cervicis). Entre a puberdade e a menopausa, o epitélio cilíndrico do canal cervical pode migrar para fora sobre a portio (ectropion), levando a uma vermelhidão mais intensa. Com uma colposcopia, estágios pré-cancerosos e câncer podem ser detectados nessa área.